Dr. Pedro Carvalho
Reumatologista

Espondilite Anquilosante
O que se esconde atrás da lombalgia?
HPA Magazine 14
A lombalgia, vulgarmente conhecida como “dor de costas”, é uma condição muito frequente e são raras as pessoas que nunca experimentaram a sensação de dor ou desconforto na região lombar após uma atividade física mais exigente. Um estudo nacional recente, desenvolvido com o apoio da Sociedade Portuguesa de Reumatologia, estimou que a prevalência de lombalgia na população geral portuguesa é cerca de 26%1 Felizmente, a maior parte das vezes esta condição é autolimitada no tempo e, apesar de poder ser extremamente incapacitante, pode ceder com medidas simples como a aplicação de calor local e o uso de anti-inflamatórios tópicos. Nos casos mais graves, o recurso a relaxantes musculares, analgésicos e anti-inflamatórios sistémicos poderá ser necessário.
Naturalmente que, após a melhoria de uma crise de lombalgia, devemos sensibilizar o nosso doente para as medidas que devem ser tomadas de forma a minimizar a possibilidade de episódios futuros. A prática de exercício físico regular que promova o fortalecimento da musculatura axial é de primordial importância, sendo a prática de natação ou de exercício dentro de água a modalidade de eleição.

QUE SINAIS DEVEM ALERTAR PARA A POSSIBILIDADE DA LOMBALGIA SER TRADUTORA DE UMA ESPONDILITE ANQUILOSANTE?
Uma vez atingidos os 3 meses de duração, a lombalgia passa a designar-se de “lombalgia crónica”. Nesta situação importa elaborar um inquérito sistemático e um exame objetivo judicioso, de forma a excluir potenciais patologias como causas de dor. É de salientar que a espondilite anquilosante tende a surgir em idades relativamente jovens e que o seu diagnóstico deve ser suspeitado apenas em pessoas cujos sintomas iniciaram antes dos 45 anos. Quando a sintomatologia se inicia depois desta idade, o diagnóstico desta entidade é excecional, mas ainda assim possível. Por outro lado, a prevalência de doença osteodegenerativa na coluna vertebral é muito significativa a partir dos 45 anos, o que a torna num diagnóstico mais provável a partir desta idade. As manifestações clínicas e laboratoriais que devem pôr o doente e o clínico na pista de uma possível espondilite anquilosante estão enumeradas na tabela seguinte.
A FAMÍLIA DAS ESPONDILARTRITES E AS SUAS CONSEQUÊNCIAS
As espondilartrites, antigamente conhecidas como espondilartropatias seronegativas, têm uma prevalência de cerca de 2% na população portuguesa1. Representam um conjunto de doenças das quais a espondilite anquilosante é o paradigma, mas englobam também a: artrite psoriática, artrite associada à doença inflamatória intestinal (doença de Crohn e colite ulcerosa), artrite reativa, entre outras formas.
Estas doenças têm em comum o facto de apresentarem uma tendência a afetar o esqueleto axial, nomeadamente as articulações sacroilíacas, coluna lombar e cervical. A inflamação crónica por elas causada, se mantida ao longo de anos, tende a causar dano estrutural visível no exame radiográfico. As consequências desse dano traduzem-se posteriormente por dor e perda progressiva da mobilidade destes doentes.
IMPORTÂNCIA DO DIAGNÓSTICO PRECOCE: O PAPEL DA RESSONÂNCIA MAGNÉTICA E DO ESTUDO GENÉTICO
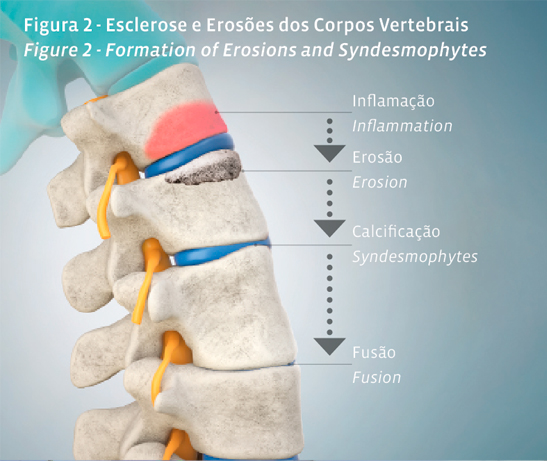
Após a instalação do dano articular visível por radiografia convencional, este é já irreversível. A presença de esclerose e erosões nas articulações sacroilíacas (sacroileíte radiográfica) e as calcificações entre vértebras contíguas (sindesmófitos) são figuras de marca destas doenças (Figura 2). Assim, se pretendermos diagnosticar estes doentes antes do dano estar irreversivelmente estabelecido, a radiografia convencional é insuficiente.
A ressonância magnética e a identificação da presença do HLA-B27 por estudo genético vieram possibilitar a identificação mais precoce destes doentes. A realização de um diagnóstico mais atempado veio abrir novas perspetivas terapêuticas. Tendo em conta que o dano estrutural irreversível pode surgir algum tempo após o início dos sintomas, importa identificar estes doentes prontamente. No entanto, estes exames devem ser solicitados apenas quando a suspeita diagnóstica é significativa, isto é, quando a clínica e o exame objetivo deixam o Reumatologista na pista deste diagnóstico.
BIOTECNOLOGIA E POSSIBILIDADES TERAPÊUTICAS
Felizmente, cerca de 50 a 60% dos doentes com lombalgia crónica causada por espondilite anquilosante respondem bem ao tratamento com anti-inflamatórios. No entanto, as perspetivas são animadoras também para os restantes. Hoje em dia temos ao nosso dispor agentes biotecnológicos que não são mais que anticorpos, ou fragmentos de anticorpos, altamente específicos contra moléculas pró-inflamatórias. No caso da espondilite anquilosante, os alvos terapêuticos dos fármacos aprovados até à data são o fator de necrose tumoral (TNF) e a interleucina-17 (IL-17). Estes fármacos são altamente eficazes no tratamento dos sintomas, sendo que estudos recentes apontam também para um efeito na diminuição da progressão do dano estrutural nestes doentes.
Concluindo, na presença de uma lombalgia que não melhore com as medidas terapêuticas simples e que se prolongue por mais de 3 meses, os doentes devem ser referenciados à consulta de Reumatologia. Nessa consulta, será realizado o diagnóstico diferencial destas e de outras possíveis causas de lombalgia crónica e será iniciado o tratamento adequado. O diagnóstico precoce poupará sofrimento e consequências que a longo prazo se poderão tornar irreversíveis.
1 Branco JC, Rodrigues AM, Gouveia N, Eusebio M, Ramiro S, Machado PM, et al. Prevalence of rheumatic and musculoskeletal diseases and their impact on health-related quality of life, physical function and mental health in Portugal: results from EpiReumaPt- a national health survey. 2016;2(1):e000166.
MANIFESTAÇÕES CLÍNICAS E LABORATORIAIS
LOMBALGIA INFLAMATÓRIA
- Lombalgia de início insidioso (ao longo de vários meses), melhora com exercício, não melhora com repouso e manifesta principalmente no período noturno;
ARTRITE PERIFÉRICA
- Dor e tumefação de uma ou mais articulações, em especial membros inferiores;
ENTESITE
- Inflamação de tendão no seu local de inserção óssea (exº. entesite do tendão de Aquiles);
UVEÍTE ANTERIOR
- Episódio de “olho vermelho”, avaliado por Oftalmologista, que considerou existir inflamação da íris e dos corpos ciliares;
PSORÍASE
- Doença crónica que pode causar inúmeras manifestações, sendo as mais típicas as placas eritematosas descamativas da pele;
DOENÇA INFLAMATÓRIA INTESTINAL
- Doença de Crohn e colite ulcerosa;
HISTÓRIA FAMILIAR
- Familiares de primeiro ou segundo grau com: espondilite anquilosante, psoríase, uveíte, artrite reativa, ou doença inflamatória intestinal;
ELEVAÇÃO DA PROTEÍNA CREATIVA
- Elevação proteína C reativa na presença de lombalgia, após a exclusão de outras causas para a elevação da mesma;
ESTUDO GENÉTICO
- Presença do gene HLA-B27.