Índice:
VIDA SAUDÁVEL:
O sono no primeiro ano de vida // Teste do pezinho // Diversificação alimentar // Rastreio auditivo neonatal
SEGURANÇA:
Farmácia em viagem // Transporte no automóvel // A alta hospitalar do bebé prematuro
PROBLEMAS DE SAÚDE:
A febre no bebé // O meu bebé tem diarreia // Anafilaxia no bebé // Escabiose // O meu bebé bateu com a cabeça // Cólica do lactente // Eczema Atópico // Tosse // O meu bebé está amarelo. E agora?
VIDA SAUDÁVEL
O sono no primeiro ano de vida
Texto do Pediatra Dr. António Salgado
Pedir informação.

.
O sono do bebé é um assunto com grande impacto na vida das famílias, que chegam a perder 700 horas de sono no primeiro ano de vida.
As necessidades de sono variam no primeiro ano de vida: recém-nascidos - 16 a 20 horas; lactentes até 4 meses - 14 a 15 horas; dos 4 aos 12 meses - 13 a 14 horas, e o sono diurno diminui gradualmente.
Existem diferentes padrões de sono ao longo do primeiro ano. Até aos 3-4 meses, ao adormecer inicia o sono ativo, mais superficial, e cerca de 20 minutos depois o sono tranquilo, mais profundo. Após os 3-4 meses e para toda a vida, alterna de forma cíclica entre o sono Não-REM, após adormecer, mais profundo, e o sono REM, mais superficial e próximo do despertar. Na transição entre ciclos de sono existem microdespertares. No primeiro ano de vida predomina o sono REM e os ciclos são mais curtos, condicionando mais microdespertares. É pretendido que sejam curtos e a criança volte a adormecer.
Nos primeiros 4 meses estabelece-se o ciclo dia-noite. Para isto, contribui o aumento, ao final do dia, de uma hormona que induz o sono, a melatonina. Para aproveitar o pico desta hormona, é importante que a criança se aperceba da transição dia-noite, expondo-a ao pôr-do-sol.
Há condições e rotinas que devem ser adotadas pelas famílias e pelo bebé para que o sono seja precocemente um fator diferenciador da saúde.
Leia o artigo completo: O SONO NO PRIMEIRO ANO DE VIDA do Pediatra Dr. António Salgado.
Teste do pezinho
Texto do Pediatra Dr. Pedro Costa e Cruz
Pedir informação.

.
O que é?
O teste do pezinho é um exame que permite diagnosticar precocemente 24 doenças hereditárias do metabolismo e o hipotiroidismo congénito. É gratuito e, embora não seja obrigatório, é altamente recomendado a todos os recém-nascidos.
Quando e como é feito?
Deve ser realizado entre o 3º e o 6º dia de vida, no Hospital ou Centro de Saúde, através da colheita de uma pequena quantidade de sangue por meio de uma picada no calcanhar do bebé. O sangue é diretamente aplicado sobre um papel de filtro que depois é enviado para análise para a Unidade de Rastreio Neonatal, Metabolismo e Genética do Instituto Nacional de Saúde Doutor Ricardo Jorge.
Como saber o resultado?
O resultado está disponível três semanas após a colheita e pode ser consultado individualmente no endereço www.diagnosticoprecoce.pt, introduzindo o código que é entregue aos pais aquando da realização do teste. Quando existe positividade no teste, ou dúvidas que imponham uma repetição do mesmo, os pais são diretamente contactados.
Diversificação alimentar
Pedir informação
.

.
A alimentação é um dos mais importantes pilares da saúde, sendo que os bons hábitos a si associados devem ser estimulados desde a mais tenra idade.
Um dos aspetos com que os pais mais cedo se confrontam é com a introdução e a diversidade dos alimentos nos primeiros meses de vida.
Consulte os conselhos dos nossos pediatras:
- Dos 4 aos 6 meses
- Dos 6 aos 9 meses
- Dos 9 aos 12 meses
Rastreio auditivo neonatal
Texto do Pediatra Dr. Pedro Costa e Cruz
Pedir informação.

.
Porquê?
A incidência de perda auditiva bilateral significativa é estimada em 1 a 3 por 1000 recém-nascidos (RN) saudáveis e em 20 a 40 por 1000 RN de risco, tornando fulcral a rápida identificação dos mesmos tão cedo quanto possível.
São considerados de risco, os RN com:
- História familiar de deficiência auditiva congénita
- Infeção congénita (sífilis, toxoplasmose, rubéola, citomegalovírus e herpes)
- Anomalias craniofaciais e nomeadamente do pavilhão auricular
- Peso ao nascer inferior a 1500g
- Hiperbilirrubinémia com níveis muito altos
- Medicação ototóxica por mais de 5 dias (aminoglicosídeos ou outros, associados ou não aos diuréticos de ansa)
- Meningite bacteriana
- Índice de Apgar de 0 a 4 no 1º minuto ou 0 a 6 no 5º minuto
- Necessidade de ventilação mecânica por período igual ou superior a 5 dias
- Sinais ou síndromes associadas à deficiência auditiva de condução ou neurossensorial
De que métodos dispomos?
Actualmente, o método mais utilizado no Rastreio Auditivo Neonatal são as otoemissões acústicas (OEA) – sons produzidos no ouvido interno como resposta a um estímulo sonoro emitido.
Quando?
Sendo a audição essencial para o desenvolvimento da fala e da linguagem oral, é fundamental que todas as crianças sejam testadas ao nascer ou, no máximo, até aos trinta dias de vida para que, no caso de perda auditiva confirmada, se inicie a intervenção precoce e adequada até aos seis meses de idade.
Como se realiza?
- O bebé deverá estar preferencialmente a dormir durante a realização do exame
- É colocado um tampão no ouvido do bebé através do qual são emitidos sons. Este mesmo tampão possui um microfone que permite captar a resposta aos sons emitidos (OEA)
- Os resultados possíveis são: “Passa” (resultado normal) ou “Refere” (resultado anormal)
Para além da perda auditiva, há outras situações que podem condicionar um resultado anormal - bebé agitado, presença de secreções no canal auditivo externo ou líquido no ouvido médio.
Em caso de resultado alterado, o que fazer?
O teste deverá ser repetido no prazo de 15 dias e, caso se mantenha alterado, o bebé deverá ser observado na Consulta de Otorrinolaringologia com vista a efectuar outros exames de diagnóstico.
SEGURANÇA
Farmácia em viagem
Texto da Pediatra Dra. Inês Serras
Pedir informação.

.
Viajar é cada vez mais frequente, seja em trabalho, seja em férias, nomeadamente com crianças.
O que levar como medicação para a viagem surge, habitualmente, na hora de fazer a mala, para quem viaja com crianças
As necessidades de cada família, irão depender das idades das crianças, do destino e, eventualmente, da duração da viagem.
Quando nos deslocamos em viagem para fora do país, devemos ter em conta que, a alimentação, o clima e os costumes poderão ser diferentes dos nossos, o que poderá acarretar alguns riscos acrescidos para a saúde. Por forma a acautelar eventuais imprevistos, devemos saber quais as doenças que poderão surgir e os recursos de saúde existentes na região.
De um modo geral, na mala da farmácia de viagem poderão constar:
- Monodoses de soro fisiológico, termómetro, ligadura, monodoses de desinfetante (ex.: Betadine), pensos rápidos, compressas esterilizadas, tesoura, pinça, etc.
- Antipiréticos/anti-inflamatórios: paracetamol e ibuprofeno com referência às doses de acordo com o peso da criança (muito úteis em situações de febre ou dor aguda -dor de ouvidos, dor de garganta, etc.).
- Anti-histamínicos orais ou pomada, no caso de alergia
- Probiótico e solução de reidratação oral, para casos de diarreia e vómitos
- Medicação habitual, no caso de doença pré-existente ou outros medicamentos que possam ser úteis, de acordo com o historial da criança.
- Repelente com adequada proteção contra insetos que transmitam malária, dengue e febre amarela em países endémicos. O repelente deverá conter DEET ou IR3535.
- Protetor solar e hidratante pós-exposição solar
- Descongestionante nasal, para a congestão nasal
- Laxante/clisteres para questões de obstipação
Antes da viagem deverá procurar o seu pediatra, no sentido de personalizar esta lista, de acordo com as possíveis necessidades do seu filho.
Tome especial atenção para o acondicionamento dos medicamentos.
No caso de viagem de avião, lembre-se que existem regras específicas para o transporte de medicação na bagagem de mão, de modo a poder aceder aos fármacos durante a viagem, ou em caso de perda/atraso da bagagem de porão (poderá consultar as especificações de cada companhia aérea no respetivo portal).
Idealmente, deverá ter uma cópia da receita médica, onde conste o nome da substância ativa e a dose dos medicamentos habituais, para controlo na segurança do aeroporto.
Os medicamentos sólidos, como comprimidos ou cápsulas, não têm restrições. O mesmo não se verifica no caso de xaropes, transportados na bagagem de mão. Estes deverão ser transportados em embalagens seladas, com volume máximo de 100mL (num máximo de 1 Litro por passageiro), dentro de um saco de plástico, semelhante aos artigos de higiene.
Se vai viajar dentro da Europa, considere fazer o Cartão Europeu de Seguro de Doença (hiperligação no site), que lhe permite aceder aos cuidados de saúde de serviços públicos do país onde se encontra. Se viajar para fora da Europa, é aconselhável fazer um seguro de viagem.
Uma fonte muito completa de informação para viagens pode ser consultada em: www.travelhealthpro.org.uk
Transporte no automóvel
Texto da Pediatra Dra. Inês Serras
Pedir informação.

.
E porque as crianças são os nossos maiores tesouros, o transporte das mesmas em segurança é uma prioridade. O acidente rodoviário é a primeira causa de mortalidade nas crianças com menos de 10 anos, demonstrando a importância do cumprimento meticuloso de todas as regras recomendadas, independentemente da duração do trajeto.
As regras do transporte de crianças no automóvel têm vindo a sofrer algumas alterações ao longo do tempo. Em Portugal, o transporte de crianças encontra-se regulado no artigo 55.º do Código da Estrada. As crianças com menos de 12 anos de idade e menos de 135 cm de altura, devem ser transportadas por sistema de retenção homologado e adaptado ao seu tamanho e peso.
Atualmente, existem 2 tipos de regulamento para a homologação de sistemas de retenção de crianças (SRC):
>> Regulamento ECE R44-04 mais antigo, que classifica SRC por grupos de peso, e segundo a variedade de modelos de automóveis (universal, semi-universal e específico para alguns veículos) em que podem ser instalados.
>> Regulamento ECE R129 (mais conhecido por i-Size): mais recente, o futuro. Pretende simplificar todo o processo de escolha e utilização de sistemas de retenção para crianças
Cadeiras homologadas pelo Regulamento R44-04
| GRUPO | PESO (Critério essencial) | IDADE APROXIMADA |
| Grupo 0 | Até 10 kg | Só casos especiais. Recomendação do Ministério da Saúde |
| Grupo 0+ | Até 13 kg | Até aproximadamente aos 15 meses |
| Grupo I | De 9 a 18 kg | Desde os 12 meses até aproximadamente aos 3 ou 4 anos |
| Grupo II | De 15 a 25 kg | Aproximadamente, desde os 3 anos até aos 7 anos |
| Grupo III | De 22 a 36 kg | Aproximadamente, desde os 6 anos até aos 12 anos |
Cadeiras homologadas pelo Regulamento R 129
| ALTURA (Critério essencial) | IDADE APROXIMADA |
| Até 60 cm | Só casos especiais |
| Até 75 cm | Até aproximadamente aos 15 meses |
| Até 105 cm | Desde os 12 meses até aproximadamente aos 3 ou 4 anos |
O peso é, em qualquer caso, um critério muito importante, uma vez que determina a resistência da cadeira (até as cadeiras homologadas pela altura, R129, estabelecem um peso máximo de utilização).
Principais diferenças entre regulamento R44-04 e R129
| Caraterísticas | R44-04 | i-Size (R129) |
| Classificação | Classificação baseada no peso (em kg) | Classificação baseada na altura (em cm) |
| Grupos de SRC | Grupos 0, 0+, 1, 2, 3 | Sem grupos, apenas baseado na altura da criança |
| Direcção da marcha | Sentido da marcha possível a partir dos 9kg (aproximadamente 9 meses) | Sentido contrário à marcha obrigatório até aos 75 cm (aprox. 15 meses) |
| Sistema de instalação no automóvel | ISOFIX, cinto de segurança ou uma combinação dos dois | ISOFIX |
| Teste de impacto traseiro, lateral e frontal | Impacto traseiro 30km/h Impacto frontal 50 km/h | Impacto traseiro 30km/h Impacto frontal 50 km/h Impacto lateral 24 km/h |
No novo regulamento i-Size, a existência de teste de impacto lateral, o sistema ISOFIX, a facilidade de escolha e a obrigatoriedade de circular no sentido contrário à marcha até aos 15 meses, tornam a viagem das nossas crianças muito mais segura.
Os SRC homologados pelos regulamentos em vigor devem apresentar, em lugar visível, a seguinte etiqueta, onde é garantida a segurança do produto (regulamento ECE R44-04 vs R129)

A alta hospitalar do bebé prematuro
Texto da Enf.ª Ana Freitas
Pedir informação.
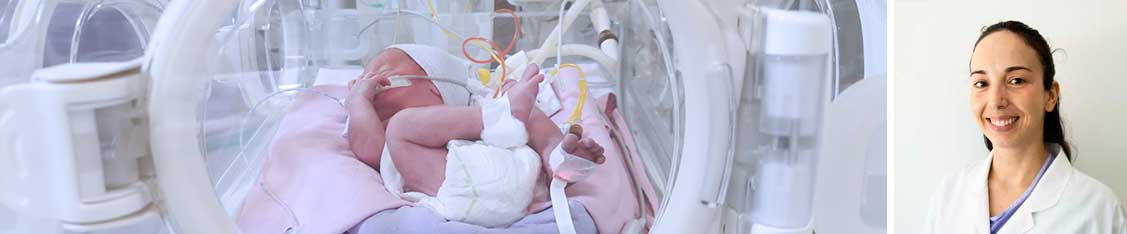
.
O nascer prematuro é algo inesperado e uma situação delicada que despoleta nos pais preocupações, ansiedade, inseguranças e um sentimento de frustração pela separação do seu filho.
A família vivencia sentimentos opostos assentes ao mesmo tempo na esperança, ao testemunhar a luta do prematuro pela vida, mas também a ansiedade pela constante instabilidade clínica.
A necessidade de uma prolongada permanência hospitalar, com consequente afastamento dos pais do bebé por tempo indeterminado, o constante contacto stressante com um ambiente hospitalar, a aparência e as condições de saúde do bebé prematuro, o recurso elevado de tecnologias e a interação com diferentes profissionais de saúde podem dificultar o desenvolvimento do papel da parentalidade e, afetar o vínculo entre os prematuros e os seus pais.
A chegada da alta hospitalar é um momento muito esperado pelos pais, mas também ao mesmo tempo assustador, pois é repleta de desafios e medos, sendo caracterizado por expectativas e incertezas, pois é um ponto de viragem, em que os pais se deparam com o momento em que assumem verdadeiramente e de forma autónoma os cuidados ao bebé. É, por isso importante o envolvimento dos pais em cada passo, em cada cuidado, o mais precocemente possível.
Durante o internamento na nossa Unidade a intervenção de enfermagem não está assente apenas nos cuidados do dia-a-dia, como nos cuidados de higiene, alimentação/amamentação e conforto, mas também, num cuidado holístico, considerando múltiplas perspetivas, como as psicossociais e culturais da unidade familiar.
O acompanhamento do recém-nascido prematuro e da sua família após a alta hospitalar fazem parte das políticas de saúde e são essenciais para a promoção da saúde e prevenção da doença do bebé.
PROBLEMAS DE SAÚDE
O que é a febre e como medir?
É a temperatura 1°C acima da média da temperatura basal diária individual, no mesmo local de medição.
Se esta não for conhecida, considera-se febre os seguintes valores:
- Retal ≥ 38ºC
- Axilar ≥3 7,6ºC
- Timpânica ≥ 37,8ºC
- Oral ≥37,6ºC
A febre é uma manifestação de combate às infeções e, por isso, benéfica. Quando as situações com febre são graves (5% dos casos), existem sempre outras manifestações associadas, os chamados “sinais de alerta”.
Quais são os “sinais de alerta” numa criança com febre?
Na presença de um ou mais destes sinais de alerta, a criança deve ser observada:
- Irritabilidade e/ou gemido mantido
- Sonolência excessiva ou incapacidade em adormecer
- Choro inconsolável/Não tolerar o colo
- Face/olhar de sofrimento
- Respiração rápida com cansaço
- Lábios ou unhas roxas e/ou tremores intensos e prolongados na subida térmica
- Urina turva e/ou com mau cheiro
- Convulsão
- Manchas na pele nas primeiras 24 a 48 horas de febre
- Vómitos repetidos entre as refeições
- Sede insaciável
- Recusa alimentar total superior a 12 horas
- Dificuldade em mobilizar um membro ou alteração na marcha
- Febre com mais de 5 dias.
Numa criança com febre, quais os “sinais tranquilizadores”?
Embora possam ser incomodativos para a criança e poderem exigir observação médica, estes sinais sugerem doença sem gravidade:
- Criança que brinca e tem atividade normal
- Sorriso aberto ou fácil
- Dor a engolir com placas brancas na garganta e/ou associada a olhos vermelhos e/ou a tosse
- Gengivas dolorosas, vermelhas, sangrantes
- Aftas orais
- Diarreia ligeira (ou moderada) sem sangue, muco ou pus
- Come menos, mas não recusa os líquidos
- Acalma ao colo e tem comportamento habitual
- Tosse seca e irritativa muito frequente, sendo o sintoma que mais perturba a criança
- Pieira sem dificuldade respiratória
- Olhos vermelhos com secreções
- Manchas vermelhas dispersas, que surgem só a partir do 4º dia de febre.
O que fazer quando a criança/adolescente tem febre?
-
Oferecer água e/ou leite; adequar o vestuário e a roupa da cama à sensação de frio ou de calor; respeitar o apetite
- Se está confortável não é preciso baixar a temperatura, mas vigiar se surgem os “sinais de alerta” (descritos anteriormente)
- Se está desconfortável, deve tomar um antipirético (que também é analgésico, isto é, alivia a dor); mas não se deve fazer arrefecimento (banho, compressas, ventoinhas) para baixar a temperatura
- Como antipiréticos, utilizar o paracetamol e/ou o ibuprofeno (exceto se: alergia; idade < 6 meses; varicela; diarreia e vómitos moderados a graves). Podem ser administrados individualmente de 8/8h ou, se picos febris próximos, alternados até 4/4h.
Considera-se que o antipirético é eficaz se baixar a temperatura 1,0º a 1,5ºC em 2 a 3 horas. O objetivo do antipirético é aliviar o desconforto da criança e não eliminar a febre a todo o custo. Mesmo não medicada, a temperatura acabará, em regra, por baixar espontaneamente algumas horas depois, voltando a subir ao fim de poucas horas, e assim sucessivamente, até a doença passar.
Quando é que uma criança/adolescente com febre deve recorrer ao hospital/contactar pediatra?
- Idade inferior a 3 meses de idade (idade corrigida se prematuros)
- Idade inferior a 6 meses com temperatura axilar ≥ 39,0ºC ou retal ≥ 40,0ºC
- Temperaturas axilares superiores a 40,0°C ou retais superiores a 41,0°C
- Presença de um ou mais “sinais de alerta” (descritos anteriormente)
- Se coexistir uma doença crónica grave
- Se febre há 5 ou mais dias, ou se a febre reaparecer após 2 a 3 dias de temperaturas normais.
Pontos-Chave a reter
- A febre é apenas um sintoma e não uma doença
- O tratamento da febre (antipiréticos) não encurta a duração da febre nem contribui para a resolução da doença causal; se a temperatura não voltar ao normal após a administração dos antipiréticos, só por si, não é sinal de gravidade desde que baixe de 1,0º a 1,5ºC
- O tratamento da febre previne convulsões febris que, globalmente, são pouco comuns (< 1% dos episódios febris até aos 2 anos, diminuindo depois dessa idade); as convulsões assustam quem as presencia, mas, em regra, não provocam danos cerebrais
- Na fase de subida da febre o arrefecimento (com banho, compressas húmidas, álcool ou ventoinhas) está desaconselhado: não contribui para o controlo da doença, nem para o bem-estar da criança
- A presença de “sinais de alerta”, o estado geral da criança e/ou ter menos de 3 meses de vida, são mais importantes do que os graus da temperatura e/ou a duração da febre
- O aparecimento (ou não) dos “sinais de alerta” dita a necessidade (ou não) de ser observado, independentemente do dia de febre
- As viroses, responsáveis pela grande maioria dos episódios febris, duram em média 4 dias completos (e 5 dias, ou mais, em 30% dos casos).
O meu bebé tem diarreia
Texto do Pediatra Dr. António Salgado
Pedir informação.

.
O que é diarreia?
A diarreia é um aumento no volume de fezes face ao normal da sua criança.
Em bebés, que habitualmente tem mais trânsitos intestinais, significa que as fezes são mais aquosas ou ainda mais frequentes.
Nos mais velhos, podem apresentar apenas um aumento no número de fezes diárias (geralmente 3 ou mais).
O que causa a diarreia?
As causas mais comuns para diarreia são infeções virais e efeitos secundários após toma de antibiótico. As bacterianas são menos frequentes.
Se as dejeções são acompanhadas por sangue e muco (parece “ranho), a probabilidade de infeção bacteriana é maior e a criança deve ser observada e eventualmente colher uma cultura das fezes, para excluir estas causas.
O que devo fazer?
A sua criança pode continuar a comer uma dieta normal, nomeadamente: carnes brancas, arroz, pão, massas, leite e iogurte (sem lactose), frutos e vegetais (exceto, por exemplo, algumas frutas como a ameixa e vegetais de folha verde). Devem ser evitadas comidas com gordura e bebidas com açúcar.
Caso seja amamentada, deve manter o aleitamento materno.
Os alimentos devem ser oferecidos, sem insistir, uma vez que pode ter menos apetite.
Devem ser reforçados os líquidos, oferecendo mais vezes por dia e pode ser administrada uma solução de hidratação oral (que existe com o fim de promover uma hidratação equilibrada).
Para promover uma normalização do transito intestinal, podem ser administrados pré e probióticos (existindo várias formulações disponíveis). Existem outros medicamentos adjuvantes, como antissecretórios, entre outros, que devem ser administrados apenas por recomendação do seu médico.
Quando deve ser observado/a?
- Se apresentar sinais de desidratação, como língua seca, choro sem lagrima, menos micções, olhos encovados ou fontanela (“moleirinha”) deprimida.
- Se estiver prostrado (sonolento e menos reativo a estímulos) ou com irritabilidade e gemido.
- Se as dejeções forem muito frequentes (mais de 6 em 12 horas) e/ou que extravasam a fralda.
- Se tiver vómitos persistentes (apos o segundo consecutivo)
- Se a diarreia for sanguinolenta.
- Se tiver menos de 12 meses e não comer ou beber nada por mais de algumas horas.
- Se tiver dor abdominal continua, intensa e/ou persistente.
- Se tiver febre alta (>39.5ºC axilar) e difícil de baixar (mesmo após
- medicação).
Anafilaxia no bebé
Texto do Pediatra Dr. João Tavares
Pedir informação.

.
O que é a Anafilaxia?
É uma reação de hipersensibilidade imediata, aguda e sistémica, em que os sinais e sintomas refletem os efeitos fisiológicos da libertação de mediadores celulares (células mastocitárias e basófilos periféricos do sangue) que causam vasodilatação e espasmo da musculatura lisa, nomeadamente a nível brônquico. Ocorre após exposição a um de terminado antigénio.
Quais são as causas?
As causas mais habituais são a hipersensibilidade a alimentos, fármacos e picadas. De entre os antigénios alimentares, os mais comuns são ovos, leite, nozes, amendoim e marisco, sendo a apresentação rara antes dos 12 meses de idade. Antibióticos, nomeadamente penicilina e cefalosporinas, e anestésicos tópicos são agentes frequentes em idades mais tardias.
Quais são os sintomas?
Os sintomas surgem geralmente segundos a minutos após a exposição ao antigénio (que pode ou não ser previamente conhecido). Habitualmente existe rubor, prurido localizado a generalizado, lesões cutâneas, tonturas, lacrimejo, olho vermelho, edemas labial e perioral. Pode estar associada falta de ar, dificuldade em engolir, cólicas, náuseas, vómitos. Choque anafilático, angioedema e obstrução brônquica são geralmente manifestações de doença grave e, nesses casos, representam uma emergência pediátrica.
Como posso ajudar o meu filho? Devo recorrer ao Hospital?
Perante a suspeita de uma reação anafilática, deve ser realizada uma observação médica. Nos casos ligeiros, o tratamento de suporte pode ser suficiente e estudo analítico pode ajudar a definir a etiologia. O tratamento de eleição é a adrenalina (aumenta a resistência vascular periférica, relaxa o músculo liso e alivia o edema e a urticária) e pode ser administrada através de canetas injetáveis previamente prescritas pelo médico assistente ou em contexto hospitalar nos casos sem historial prévio.
Conforme a gravidade da situação, podem ser terapêuticas adicionais e, pelo risco de reação bifásica com reaparecimento dos sintomas 6-24h após a manifestação inicial, pelo que se devem manter sob observação clínica durante este período.
O que acontece após a alta?
Os casos confirmados de anafilaxia devem ser encaminhados a uma consulta de Imunoalergologia, de forma a identificar/otimizar evicção do antigénio e conduta de atuação em caso de nova reação anafilática.
Para mais esclarecimentos, aconselhe-se junto do seu médico assistente.
Escabiose
Texto do Pediatra Dr. João Tavares
Pedir informação.

.
O que é a Escabiose?
A escabiose, também conhecida como sarcoptose ou sarna, é uma ectoparasitose cutânea causada pelo Sarcoptes scabiei variante hominis, de elevada incidência mundial e frequente em idade pediátrica. É altamente contagiosa, com transmissão por contacto cutâneo direto ou, menos frequentemente, por fómites, sou seja, através de superfícies/objetos, atingindo todos os grupos etários e classes sociais.
Como se pode manifestar?
Geralmente manifesta-se por uma erupção cutânea inicialmente localizada (com disseminação posterior), muito pruriginosa e que frequentemente atinge múltiplos conviventes ou coabitantes. Nas crianças mais pequenas (habitualmente nos dois primeiros anos de vida), pode predominar um atingimento das palmas e plantas e pode ser associado a clínica inespecífica, estando o prurido muitas vezes ausente e manifestando-se inicialmente como perturbações do sono/alimentação e irritabilidade. Mesmo após um tratamento eficaz, o prurido cutâneo pode-se manter por 2-4 semanas após o tratamento, sem que isso indique a ausência de cura.
Como é feito o diagnostico e onde me devo dirigir?
O diagnóstico é clínico, podendo ser realizado por um pediatra / dermatologista. Pode dirigir-se ao Serviço de Atendimento Permanente ou agendar uma consulta de Pediatria / Dermatologia. Após a realização do tratamento é recomendada uma reavaliação clínica após duas semanas para confirmação de cura. Em casos particulares, perante dúvida clínica ou inexistência de resposta terapêutica, pode-se recorrer à confirmação por observação microscópica.
Como se trata?
O tratamento curativo é geralmente tópico, adaptado à idade e caso-a-caso, sendo geralmente extensível a todo o agregado familiar (colegas de sala e professores assintomáticos não necessitam de tratamento). Não deve ser esquecido o tratamento de suporte, com vista a minimização do prurido e lesões secundárias associadas e a otimização da regeneração da pele. O tratamento concomitante dos fómites (lençóis, roupas, etc.) é essencial para evitar a reinfeção.
A criança pode regressar à escola após o tratamento?
Após 24h de tratamento eficaz, a criança e os pais podem regressar às atividades letivas e escolares sem restrições.
Para mais esclarecimentos, aconselhe-se junto do seu médico assistente.
O meu bebé bateu com a cabeça
Texto do Pediatra Dr. António Salgado
Pedir informação.

.
Os traumatismos cranianos são frequentes em pediatria, principalmente nos primeiros anos de vida, secundários principalmente a acidentes.
Na sua maioria são ligeiros e sem consequências, mas grande motivo de preocupação para os pais, havendo alguns sintomas que, se presentes, devem motivar a observação da criança, pelo risco aumentado de lesão intracraniana.
Após um traumatismo craniano, as crianças e/ou jovens devem ser vigiados relativamente a alguns sinais e sintomas que podem determinar a gravidade da situação. Estes embora mais frequentes nas primeiras 12h após o traumatismo, devem ser alvo de vigilância até cerca de 48h depois.
Se presentes podem implicar a realização de um exame de imagem.
Assim devem ser observados, se:
- Apresentarem sonolência exagerada com despertar difícil e fora das horas habituais de dormir
- Alteração do comportamento habitual (agitação, irritabilidade)
- Vómitos persistentes (3 ou mais)
- Dor de cabeça intensa e a piorar (sem melhoria com paracetamol)
- Convulsão ou desmaio
- Falta de força ou “dormência” num lado do corpo
- Alteração da visão, fala ou da marcha (desequilíbrio)
- Saída de sangue ou líquido pelo nariz ou ouvido
- Se tem menos de 2 anos e existir abaulamento da fontanela anterior (“moleirinha”)
- Hematoma na cabeça que não seja anterior
- Mecanismo de alto impacto: queda superior a 90 centímetros em crianças com menos de 2 anos ou mais de 1,5 metro em crianças com mais de 2 anos, acidente de viação, atropelamento ou ferida penetrante
- Se tem ferida sangrante ou hematoma a aumentar
Se não tiver nenhum destes sinais e sintomas, pode aplicar gelo sobre o local, pode administrar o paracetamol (com a ressalva se a dor de cabeça piora deve ser observado) e promover um ambiente calmo.
Não esquecer que prevenir é melhor que remediar.
Assim, as crianças devem sempre usar capacete, quando andarem de bicicleta ou skate, devem ter sempre um adulto por perto quando andam, cumprir as regras de segurança para o transporte em automóvel e ensinadas as regras do transito assim que sejam compreendidas, devem ser aplicadas barreiras em escadas, nunca devem ser deixados em sítios altos sem apoio de um adulto, desde os primeiros dias.
Cólica do lactente
Texto do Pediatra Dr. Víctor Miranda
Pedir informação.

.
A cólica do lactente define-se como choro exagerado e inconsolável do bebé, geralmente ocorrendo nos primeiros 4 meses de vida.
Os bebés apresentam naturalmente algum choro durante o dia, associado a situações de fome ou desconforto (frio/calor, fralda suja, necessidade de sono).
Na cólica o choro é geralmente mais intenso que o habitual, mais agudo, e sem melhoria com as medidas de consolo (embalo, contenção, sucção), associado por vezes a maior tensão na barriga, braços e costas.
O desconforto intestinal e sobre estimulação do bebé são fatores que contribuem para a cólica, que surge também numa fase de progressiva regulação da resposta ao desconforto.
Para prevenção ou alívio da cólica são recomendados alguns cuidados:
- Evitar que o bebé engula muito ar durante a amamentação ou alimentação com biberão
- Utilizar uma posição de alimentação em que o bebé está mais “sentado”
- Massagem abdominal frequente
- Medidas de contenção do bebé (“swaddling”)
- Transportar o bebé em contacto com o cuidador, em “sling” ou porta-bebés
- Dar um passeio de carro
- Utilizar “white noite” (ruídos de alta frequência que acalmam o bebé)
- Dar banho ao bebé
- Em casos indicados pelo médico assistente: alterar a fórmula láctea do bebé ou utilizar suplementos alimentares (probióticos, lactase, simeticone, infusões, etc.)
Quando deve procurar uma avaliação médica:
- Preocupação dos pais sobre o estado de saúde do bebé ou dificuldade em lidar com a situação
- Regurgitações frequentes, diarreia ou barriga muito distendida
- Cólica que persiste após os 4 meses de idade
- Fraco ganho de peso
Lidar com um bebé com cólica é causa frequente de ansiedade e frustração nos pais. É importante reconhecer estes sinais quando lidamos com “um bebé cólica” e conseguir estratégias para manter a calma perante a situação – alternar os cuidadores, pousar o bebé em segurança durante um curto período. Devemos evitar que a frustração se transforme em agressão! É uma situação difícil, mas nem o bebé nem os cuidadores têm culpa, é fundamental lidar adequadamente com a noção de que é um problema passageiro.
Para definir a melhor maneira de lidar com a cólica do lactente pode procurar apoio da equipa médica e de enfermagem que segue o seu bebé.
Eczema Atópico
Texto do Pediatra Dr. Víctor Miranda
Pedir informação.

.
O eczema atópico (ou dermatite atópica) é uma doença da pele que cursa com lesões de pele seca/inflamada e comichão.
Aparece frequentemente em pessoas com outras alergias, ou com antecedentes familiares de eczema.
Os sintomas incluem prurido, alterações da coloração da pele (geralmente com rubor), regiões de pele mais seca por vezes com descamação.
O eczema pode surgir em qualquer idade, mas é mais frequente antes dos 5 anos de idade. A distribuição no corpo varia com a faixa etária. Nos bebés e crianças abaixo dos 2 anos de idade afeta a cara e a face anterior dos membros; em crianças maiores é mais frequente surgirem lesões nas pregas cutâneas (em particular nos braços, joelhos e pescoço).
Com o tempo e sem tratamento algumas regiões da pele podem ficar mais espessas ou até com aspeto de cicatriz.
O diagnóstico de eczema atópico é feito pela observação das características da pele e das lesões.
O tratamento consiste na higiene e hidratação adequada da pele, bem como em cuidados para evitar a maceração da pele. Por vezes é necessário o uso de medicação mais específica para controlo do prurido e da inflamação (anti-histamínicos, corticoides tópicos ou orais, imunomoduladores). Em case de infeção das lesões de eczema pode ser necessário o uso de antibióticos.
Bons cuidados de higiene e hidratação da pele desde cedo podem prevenir o aparecimento ou pelo menos reduzir a severidade do eczema.
O meu bebé está amarelo. E agora?
Texto do Pediatra Dr. Pedro Costa e Cruz
Pedir informação.

.
O que é?
A coloração amarelada nos olhos (escleróticas) e na pele dos recém-nascidos (RN) é chamada icterícia e é causada pela deposição nesses tecidos de um pigmento chamado bilirrubina. Na generalidade dos casos, o aumento da bilirrubina – hiperbilirrubinémia - e sua posterior deposição nos tecidos é uma situação fisiológica e transitória, motivada pela imaturidade das enzimas ao nível do fígado, mas que deverá sempre avaliada pelo Pediatra para que possam ser excluídas outras causas (como infeções ou a incompatibilidade entre o sangue materno e o do RN). Os bebés prematuros têm então, naturalmente, um risco aumentado de apresentar icterícia.
A icterícia fisiológica surge habitualmente no 2º-3º dia e regride progressivamente nas 2 semanas subsequentes. A determinação do valor de bilirrubina pode ser feita através da colheita de sangue do RN, existindo também aparelhos que medem os valores via transcutânea (isto é, sem necessidade de colher sangue), sendo que na maioria dos casos mais ligeiros este último método é suficiente.
Como se trata?
Quando os valores de bilirrubina são excessivos, pode ser necessária a realização de fototerapia; tratamento feito no hospital em que toda a superfície corporal do bebé, com exceção dos olhos, é exposta a uma luz fluorescente artificial. A exposição indireta à luz solar, de forma cuidada, pode também ajudar na eliminação da bilirrubina.
Tosse
Texto do Pediatra Dr. Víctor Miranda
Pedir informação.

.
A tosse é um importante mecanismo reflexo para limpar as via aéreas, que serve também para as proteger de inalações acidentais.
Em algumas situações é sintoma de doença, sendo por isso motivo frequente de consulta em Pediatria.
Podemos classificar em tosse seca quando não tem muco associado, ou produtiva quando tem. A intensidade também é variável, podendo em casos mais graves estar associada a dificuldade respiratória.
Há várias causas possíveis para a tosse nas crianças, incluindo infeções virais ou bacterianas, inalação de objeto estranho, asma, outras doenças respiratórias.
Os sinais de alarme que requerem avaliação médica são:
- Tosse persistente em crianças pequenas (abaixo dos 4 meses)
- Tosse que induz vómitos
- Dificuldade respiratória ou respiração ruidosa
- Tosse com sangue ou expetoração amarelada/esverdeada
- Tosse persistente após engasgamento
- Dificuldade na ingestão de alimentos ou líquidos
- Febre ou outros sintomas associados que causem preocupação
- Tosse com 2 semanas de evolução sem melhoria
Para avaliação da causa da tosse, para além da observação da criança, poderão ser necessários exames complementares (análises, radiografia, provas respiratórias, broncofibroscopia, etc.) conforme cada situação apresentada.
Inicialmente para ajudar com a resolução da tosse deve oferecer líquidos à criança, e criar uma atmosfera húmida no banho ou com aparelho de aerossóis. Não está recomendado o uso de xaropes expetorantes ou antitússicos por rotina, especialmente se não tiver indicação médica para tal.
O tratamento vai depender da causa da tosse, podendo ser necessários antibióticos, broncodilatadores, anti-inflamatórios, anti-histamínicos, descongestionantes, entre outros.
Sendo a tosse um sintoma comum a várias condições e doenças, é necessária uma história clínica bem elaborada e observação da criança, de modo a conseguir uma correta abordagem e tratamento.













